Cosa succede se usiamo male gli antibiotici
di Giovanni Drogo
Pubblicato il 2015-04-07
Perché ricorrere agli antibiotici quando si hanno solo poche linee di febbre e senza aver consultato il medico mette a rischio la nostra salute ma anche quella di chi ci sta intorno. Breve storia di come l’abuso degli antibiotici rischia di creare una popolazione di “super batteri” e riportarci al medioevo. La soluzione? Responsabilizzare i pazienti e finanziare la ricerca medica

A lanciare nuovamente l’allarme questa volta è il National Risk Register of Civil Emergencies inglese (l’equivalente del nostro Dipartimento per la Protezione Civile). In un report pubblicato a marzo tra le emergenze e i rischi per la popolazione vengono annoverate anche le infezioni causate dai batteri antibiotico-resistenti. Il rischio per la popolazione portato da questi “super batteri” viene messo a fianco (ma non sullo stesso livello) di pericoli quali inondazioni, attacchi terroristici e pandemie di influenza. Con i batteri resistenti ai normali antibiotici c’è poco da scherzare quindi.
IL RISCHIO DI UN “RITORNO AL MEDIOEVO”
Non è certo una novità che l’abuso degli antibiotici abbia contribuito a creare diverse “nuove specie” di batteri resistenti ai farmaci. L’allarme è stato lanciato già da tempo e periodicamente nuove ricerche mostrano come l’utilizzo di antibiotici (soprattutto fuori dalla supervisione medica) abbia creato una popolazione di batteri in grado di resistere al trattamento. È la prima volta che un’agenzia governativa tenta di quantificare in termini di decessi il rischio correlato all’esistenza di questi “super batteri”. Nel rapporto diffuso dal National Risk Register of Civil Emergencies si stima che la diffusione di una nuova generazione di batteri potrebbe infettare solo nel Regno Unito 200.000 persone mettendo a rischio la vita di quasi 80.000 persone. Nello stesso report, giusto per fare un paragone, le stime del numero di contagi di un’eventuale pandemia di influenza oscillano tra le 20.000 e le 750.000 unità.
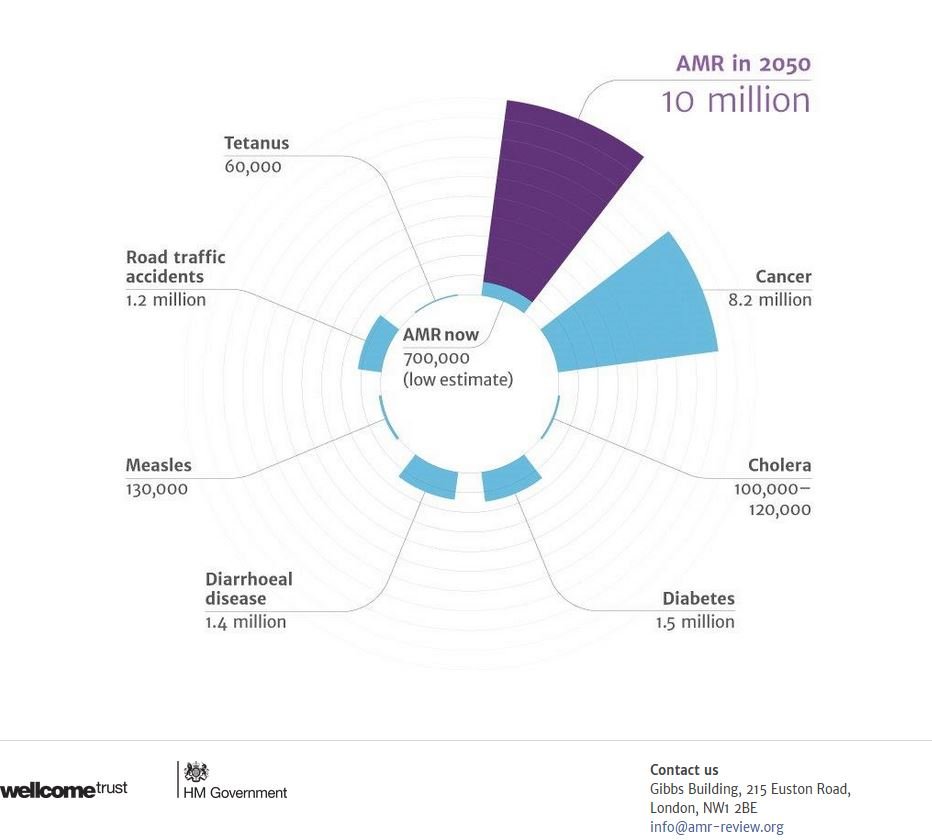
Stime diverse (si parla di due milioni di casi e 23.000 decessi) ma stesso genere di allarme è stato lanciato dal Center for Disease Control USA. Il pericolo, in assenza di nuovi antibiotici è quello di non essere in grado di curare in modo efficace quelle malattie e quelle infezioni che ora è possibile curare grazie ai normali antibiotici. Questo non comporta solo un aumento delle probabilità di ammalarsi di certe malattie ma anche maggiori rischi per gli interventi chirurgici in particolare in quelli per i trapianti di organi oppure per coloro che si sottopongono ai trattamenti chemioterapitici. Nel 2013 il Ministero della Salute britannico ha promosso una piano strategico quinquennale per fronteggiare adeguatamente quella che viene descritta come una vera e propria emergenza. L’azione dev’essere necessariamente su scala globale e non si può limitare ad interventi nel campo della salute umana ma deve coinvolgere, vista l’ampia diffusione degli antibiotici nell’industria agro-alimentare, allevatori ed agricoltori. L’obbiettivo principale è quello di conservare il più possibile l’efficacia dei farmaci, promuovendo campagne d’informazione nella popolazione riguardo l’uso degli antibiotici e la cura tempestiva delle infezioni (ad esempio tramite il sito Antibiotic Guardian).
Allo stesso tempo il piano prevede di finanziare maggiormente la ricerca clinica sia per la creazione nuovi antibiotici sia di nuove terapie in grado di bloccare il diffondersi di batteri farmaco-resistenti. Il pericolo è quello di trovarsi, tra una ventina d’anni, a vivere in una situazione dove ogni infezione è potenzialmente mortale, qualcosa di simile a quanto succedeva prima della scoperta della penicillina.
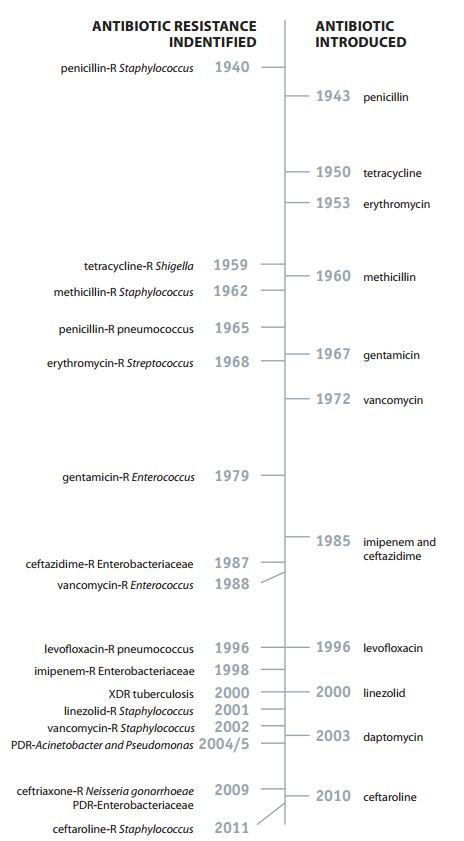
BREVE STORIA DEGLI ANTIBIOTICI E DEI BATTERI FARMACORESISTENTI
Gli antibiotici sono una delle più importanti scoperte del Novecento in campo medico. La scoperta di Alexander Fleming risale al 1928 ma è solo a partire dalla metà degli anni Quaranta che l’uso degli antibiotici ha iniziato a diffondersi. Già nel 1945 Fleming, in occasione del suo discorso all’Accademia di Svezia per il Premio Nobel per la medicina, avvertì del pericolo che i batteri sviluppassero una resistenza alla penicillina da lui scoperta. La scoperta dell’esistenza di batteri e microbi farmaco-resistenti è sempre andata di pari passo alla diffusione degli antibiotici ed è stato qualcosa della quale medici e ricercatori sono sempre stati consapevoli. Il meccanismo che “genera” le nuove specie di batteri che non vengono debellate dai comuni antibiotici è abbastanza semplice. Gli antibiotici eliminano una particolare varietà di batteri, liberando in un certo senso la nicchia ecologica e lasciandola a disposizione di quei batteri che già hanno una resistenza ai farmaci. La “selezione” operata dagli antibiotici consente a questa seconda popolazione di batteri di crescere e prosperare.
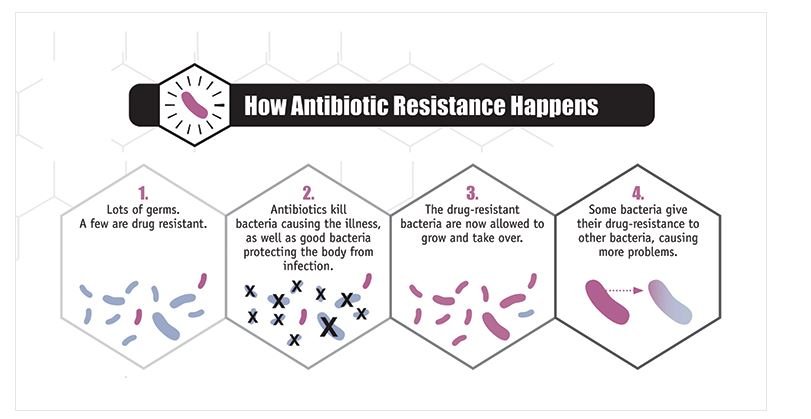
È quindi l’uso stesso degli antibiotici a creare la controparte “super resistente”. Ed è per questo che questo genere di medicinali andrebbe sempre somministrato sotto la sorveglianza del medico. Il rischio per il paziente che assume gli antibiotici in autonomia e in modo inappropriato infatti non è solo quello di peggiorare l’infezione in corso ma anche quello di contribuire a diffondere il ceppo di batteri resistenti alle persone che lo circondano o con le quali viene in contatto. Troppe volte infatti si ricorre ad un antibiotico semplicemente prendendolo “perché si ha la febbre” o senza sapere esattamente quale tipo di infezione sia in corso nel nostro organismo. Ad esempio potrebbe essere un’infezione di origine virale per la quale gli antibiotici sono inutili. Gli antibiotici inoltre “colpiscono” una particolare popolazione di batteri e non sono un rimedio per tutte le malattie di origine batterica. Usandoli come in questo modo, sbagliando i dosaggi e la durata del trattamento, non solo non si guarisce ma si rischia di creare nel nostro organismo un ceppo di batteri resistente a quel farmaco.La diffusione dei ceppi di “super batteri” non avviene solo tra esseri umani ma anche (tramite la catena alimentare) da animale a uomo. Nell’allevamento industriale gli antibiotici non vengono utilizzati solo per curare le malattie del bestiame ma anche per promuovere e velocizzare la crescita degli animali. Tramite i fertilizzanti di origine animale, i batteri entrano anche all’interno del ciclo vitale delle piante destinate al consumo umano. Per questo la campagna di sensibilizzazione ad un corretto uso degli antibiotici deve essere svolta coinvolgendo tutti gli aspetti della salute pubblica. Non c’è motivo per farsi prendere dal panico, a maggior ragione dal momento che non si tratta di un’emergenza immediata, ma è importante saper sfruttare il tempo a disposizione per non doversi trovare in un futuro ormai prossimo a dover fronteggiare una situazione ben più grave di quella attuale.

Foto copertina: Wikipedia.org










